Programy lekowe w dermatologii i reumatologii powinny być zoptymalizowane. Pacjenci, którzy od lat korzystają z możliwości leczenia terapią biologiczną, nadal napotykają problem dotyczący limitowanego czasu terapii. Podjęta wiele lat temu administracyjna decyzja, dzisiaj generuje wysokie koszty i przysparza niepotrzebnego cierpienia chorym.
Warto zmienić zapisy w programach lekowych tak, aby skorzystali na tym i pacjenci, i Narodowy Fundusz Zdrowia. Zaoszczędzone środki można byłoby przeznaczyć na leczenie większej liczby pacjentów z łuszczycą, łuszczycowym zapaleniem stawów i chorobami reumatycznymi.
W przypadku decyzji o zaniechaniu terapii z powodów administracyjnych, pacjent w konsekwencji ma nawrót choroby, co wpływa negatywnie na jego życie osobiste, zawodowe i społeczne. Dla systemu staje się niepotrzebnym kosztem, którego można byłoby uniknąć. Chory, aby ponownie zakwalifikować się do programu lekowego, musi osiągnąć znaczne pogorszenie stanu zdrowia. Niestety, nawet po ponownym włączeniu do programu lekowego i otrzymaniu ostatnio stosowanego leku, nie ma gwarancji, że osiągnie się podobny efekt terapeutyczny. Powrót do leczenia może oznaczać mniejszą skuteczność leku lub nawet jej brak. Takie postępowanie nie ma uzasadnienia medycznego.
Powyższą sytuację opisuje w praktyce Wojciech Wilkowski, członek zarządu Ogólnopolskiego Stowarzyszenia Chorych na Łuszczycę, który choruje na łuszczycę 28 lat i jest jednym z najdłużej stosujących terapię biologiczną pacjentów w Polsce:
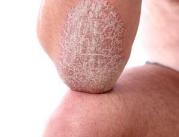
„Z lekami biologicznymi zetknąłem się pierwszy raz w 2009 roku. Dla mnie było to już jedyne wyjście - nic innego nie pomagało, nawet cyklosporyna czy sterydy. Zmiany łuszczycowe zajęły całe ciało, nie pozostawiając praktycznie nawet skrawka zdrowej skóry. Efekt zastosowania leku biologicznego był piorunujący. W ciągu czterech tygodni byłem „czysty”. Byłem w siódmym niebie. Po raz pierwszy od kilkunastu lat pojechałem nad morze, na plażę. Niestety, to co dobre szybko się kończy. Programy lecznicze z lekami biologicznymi pozwalały na aplikowanie leku tylko przez jakiś czas. Wówczas był to mniej więcej rok. Obecnie okres podawania leku to około dwa lata. Nie rozumiem dlaczego. Łuszczyca w takich ciężkich przypadkach jak mój nie przechodzi, nie mija. Po zakończeniu terapii lekiem biologicznym w ciągu 3 miesięcy stan skóry pogarsza się. Czekam, aż zmiany ponownie obejmą odpowiednią powierzchnię ciała i wtedy dopiero mogę iść do lekarza, by skierował mnie na ponowną kwalifikację. Ten proces trwa. Zwykle około kolejnych 2-3 miesięcy. Po pozytywnym zaopiniowaniu, gdzieś tam pojawia się decyzja o rozpoczęciu leczenia. Znowu czekam kolejny miesiąc na zanikanie zmian, potem kilka miesięcy bez łusek, plam... I znowu pogorszenie po zakończeniu terapii... I tak +w koło Macieju+. I zawsze ta niepewność, czy i tym razem +się załapię+, czy i tym razem lek +zadziała+”.
Pacjentka z łuszczycowym zapaleniem stawów wskazuje na dodatkowy problem wynikający z konieczności przerywania terapii. „Po 18 miesiącach przerywa nam się leczenie. Mimo, że teoretycznie możemy właściwie w każdej chwili wrócić do leczenia, każdy oszczędza leki, żeby na ten miesiąc lub dwa nie zostać bez terapii. Tym samym nie daję sobie zastrzyków co tydzień, tylko np. co 1,5 tygodnia lub co dwa, a to chyba nie jest dobre. Kolejną kwalifikację do programu zaczynam zawsze od badań, niestety nie wiem dokładnie jakich”. [1]
Ponowne procesy przechodzenia przez administracyjne procedury kwalifikacji do programu lekowego wydają się generować zupełnie niepotrzebne koszty i obciążać i tak zajętych już lekarzy, jak i oczekujących na terapię pacjentów. Zwłaszcza w dobie epidemii COVID-19 powinna być ograniczona częstość badań diagnostycznych, wizyt w szpitalu czy w ambulatoriach, o ile naprawdę nie są konieczne. Przerywanie skutecznej terapii jest prawdziwym wyzwaniem terapeutycznym dla lekarza prowadzącego i niepotrzebnym stresem dla chorych.
Pacjenci od lat apelują również o inne zmiany, jak np. dla chorych z łuszczycą ważne jest poszerzenie kryteriów włączenia do programu lekowego od PASI 10 dla wszystkich refundowanych terapii. Nadal jest grupa pacjentów ze zmianami łuszczycowymi zajmującymi miejsca szczególnie wrażliwe, takie jak paznokcie, skóra głowy oraz okolica anogenitalna. Ci pacjenci czekają na włączenie do programu lekowego, co wymaga decyzji zespołu koordynującego jako konsensusu ekspertów klinicznych. Pacjenci z postacią obwodową ŁZS, z umiarkowaną aktywnością choroby, też czekają na umożliwienie kwalifikacji do programu lekowego. Kolejna oczekiwana zmiana to możliwość zmniejszania dawek leków lub wydłużenia odstępu pomiędzy kolejnymi dawkami u wszystkich pacjentów, u których uzyskano cel terapii w programach. Chorzy oczekują na kolejne, zapowiedziane od listopada, zmiany w programie lekowym, które pozwolą na bardziej elastyczne działania lekarzy, szczególnie w przypadku leczenia umiarkowanej łuszczycy. Jednak pacjenci z ciężką postacią łuszczycy czują się zaniepokojeni i mają nadzieję, że oczekiwane przez nich zmiany nie zostaną pominięte.
.... ZOBACZ RÓWNIEŻ: |
Aktualną sytuację w obszarze łuszczycy i łuszczycowego zapalenia stawów komentuje prof. dr hab. n.med. Aleksandra Lesiak z Kliniki Dermatologii Dziecięcej i Onkologicznej UM w Łodzi:
„Rok 2020 jest wyjątkowym rokiem dla pacjentów dermatologicznych ze względu na wejście nowego programu do leczenia pokrzywki przewlekłej spontanicznej, a także rozszerzenie możliwości leczniczych pacjentów z łuszczycą umiarkowaną do ciężkiej o kolejną grupą leków biologicznych tj. inhibitory interleukiny 23. Pacjenci z łuszczycą plackowatą mogą być zatem leczeni w naszym kraju już 4 grupami leków biologicznych, co sprowadza ten dostęp do leczenia na poziomie standardów ogólnoeuropejskich. Niewątpliwie jest to zasługa Ministerstwa Zdrowia, polskich ekspertów z dziedziny dermatologii na czele z konsultantem krajowym oraz działalności stowarzyszeń pacjentów.
Na łuszczycę w Polsce choruje ok 3% populacji ogólnej, wiemy też, że ok 30% z tych chorych rozwinie objawy łuszczycowego zapalenia stawów (ŁZS), które nieleczone mogą doprowadzić nawet do trwałego kalectwa. Pacjenci z ciężkimi postaciami ŁZS mogą skorzystać z leczenia w ramach programów lekowych. Niestety obydwa programy mają swoje +mankamenty+ polegające na określonych ramach czasowych terapii tzn. dla pacjentów z łuszczycą plackowatą jest to czas 96 tygodni, a dla pacjentów z ŁZS jeszcze mniej, tj. 18 miesięcy. To pokazuje pewną niesprawiedliwość w stosunku do pacjentów z łuszczycowym zapaleniem stawów. Taka sytuacja stwarza też niepotrzebną konieczność przerywania leczenia w chorobie, która charakteryzuje się progresją objawów, jeśli nie jest stale leczona. Wszystkie zespoły eksperckie tworzące rekomendacje terapeutyczne z zakresu dermatologii czy reumatologii są zgodne, że leki biologiczne zarówno w łuszczycy jak i w ŁZS powinny być podawane tak długo, jak kontrolują chorobę i nie dają działań niepożądanych. Dlatego też wydaje się celowe postulowanie zniesienia w programach lekowych zapisu o czasie trwania leczenia i umożliwienie lekarzom zajmującym się terapią biologiczną prowadzenia jej zgodnie z powszechnie obowiązującymi rekomendacjami towarzystw dermatologicznych i reumatologicznych zagranicznych i krajowych”.
Prof. dr hab. n. med. Brygida Kwiatkowska z Narodowego Instytutu Geriatrii, Reumatologii i Rehabilitacji ocenia sytuację z punktu widzenia reumatologów:
„Aktualnie funkcjonujące programy lekowe w ZZSK i ŁZS wymagają zmian, które przyniosłyby istotne korzyści zarówno dla pacjenta jak i dla systemu ochrony zdrowia. Głównym mankamentem zapisów programów lekowych jest ograniczony czas trwania terapii do 18 miesięcy i przerwa w stosowanym skutecznym leczeniu po osiągnięciu przez pacjenta remisji lub niskiej aktywności choroby. Wiadomo bowiem, że w przypadku chorób przewlekłych, do których należy ZZSK i ŁZS przerwa w stosowanej terapii doprowadza do ponownego zaostrzenia choroby, często dużo większego niż przed włączeniem do terapii, a obserwowane efekty u wielu pacjentów są dużo gorsze. Indywidualne podejście do terapii i pozostawienia lekarzowi wyboru pozwoliłoby na stosowanie terapii w czasie i sposobie dawkowania leku dostosowanego do przebiegu choroby u danego pacjenta. U wielu pacjentów, u których uzyskano stabilną remisję choroby można by próbować zmniejszyć dawki leków stosowanych doustnie, np. w programie lekowym ŁZS z zastosowaniem tofacytynibu, a u innych chorych stosujących leki biologiczne powinno się podjąć próbę wydłużenia odstępów między podawaniem poszczególnych dawek. Dałoby to podobne oszczędności w systemie, a nie powodowałoby zaostrzenia choroby. W Polsce nadal bardzo mała liczba chorych kwalifikuje się i uczestniczy w terapii w ramach programów lekowych ZZSK i ŁZS. Wynika to przede wszystkim z kryteriów klasyfikacyjnych warunkujących możliwość włączenia pacjenta do programu.
W przypadku ŁZS nie ma możliwości włączenia chorego, który ma zajętą małą liczbę stawów, mimo że według najnowszych rekomendacji EULAR jest to grupa chorych, u których rokowanie co do przebiegu choroby może być równie poważne, jak w przypadku chorych z zajęciem wielu stawów. Oparte na kryteriach DAS28 warunki włączenia do programu ŁZS dysklasyfikują chorych z zajęciem głównie stawów stóp. Dodatkowo według najnowszych rekomendacji EULAR dotyczącego leczenia ŁZS chory wymaga udokumentowania braku skuteczności jednego leku modyfikującego przebieg choroby (przy agresywnym przebiegu), natomiast w programie musimy chorego leczyć dwoma lekami. To wszystko wydłuża czas, w jakim część chorych może mieć zastosowane nowoczesne leczenie w ramach programów lekowych, co zmniejsza jego skuteczność i w mniejszym stopniu daje możliwości poprawy stanu funkcjonalnego pacjenta.
W przypadku programu lekowego ZZSK również zasady leczenia wymagane programem lekowym nie są dostosowane do ogólnie przyjętych zasad i rekomendacji, wiadomo bowiem, że niesteroidowe leki przeciwzapalne są lekami o szybkim mechanizmie działania i po 2. tygodniu wiadomo, czy lek jest skuteczny u pacjenta, czy niewydłużenie czasu stosowania leczenia do 4 tygodni jest niepotrzebne i naraża pacjenta na niepotrzebne cierpienie. W tym przypadku również pacjent i lekarz tracą cenne 4 tygodnie na nieskuteczną terapię.
Jednocześnie bardzo się cieszę, że dzięki Ministerstwu Zdrowia w ramach programów pojawiają się nowe cząsteczki poszerzające pulę leków możliwych do zastosowania, zwiększając szansę na skuteczna terapię. Gdyby jeszcze udało się zmienić kryteria kwalifikacyjne i czas trwania terapii w ramach programów lekowych, to na pewno sytuacja pacjentów uległaby diametralnej poprawie”.
Pacjenci odczuwają stałe wsparcie ze strony klinicystów, którzy na co dzień zajmują się ich leczeniem i wspólnie zabiegają o poprawę jakości leczenia. Wszyscy zgodnie postulują, iż o czasie leczenia powinien decydować lekarz prowadzący, który zgodnie z aktualną wiedzą medyczną dysponuje też najlepszą, kompleksową wiedzą o stanie zdrowia pacjenta i jest w stanie zaplanować jego ścieżkę leczenia na wiele lat naprzód.
[1] Pacjentka poprosiła o zachowanie anonimowości.
Źródło: Global Communications













Komentarze
[ z 0]